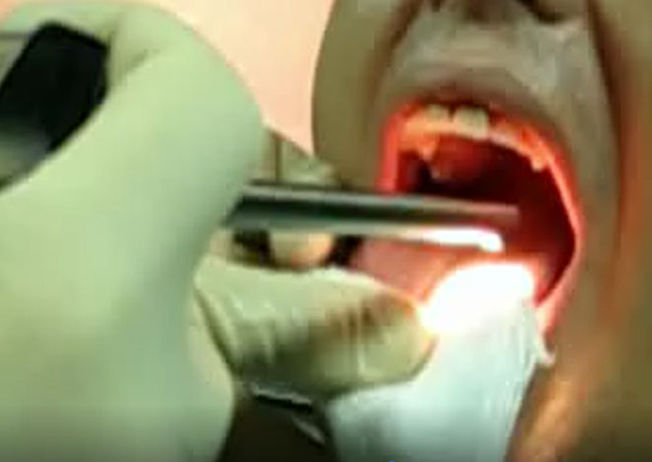
Realización en un paciente de una Laringoscopia Indirecta con el Laringoscopio Rígido.
Valoración de la Laringoscopia Indirecta con el Laringoscopio Rígido como método diagnóstico predictor de dificultad de visión de la vía aérea en pacientes sometidos a intervenciones quirúrgicas bajo Anestesia General.
Valoración de la Laringoscopia Indirecta como predictor de dificultad de visión de la vía aérea.
Resumen
Objetivos: Evaluar la Laringoscopia Indirecta con el Laringoscopio Rígido Sopro-Comeg 70º, como diagnóstico predictor de dificultad de visión de la vía aérea en pacientes sometidos a intervenciones quirúrgicas bajo anestesia general e intubación orotraqueal.
Pacientes y Métodos: Se efectuó un estudio de validez de un test diagnóstico, que consiste en practicar una Laringoscopia Indirecta con el Laringoscopio Rígido en el preoperatorio inmediato a 300 pacientes sometidos a intervención quirúrgica. Según la visión obtenida fueron clasificados en cuatro grados, los grados 3) visibilidad de sólo la epiglotis y 4) no hay visibilidad de ninguna estructura glótica, eran considerados como predictores de dificultad de visión de la vía aérea. Después bajo Anestesia General realizamos a los pacientes la Laringoscopia Directa con el Laringoscopio de Macintosh. Fue valorado como positivo el encontrar un Cormack-Lehane III-IV de visión de la laringe, en caso de Cormack- Lehane I-II el test se consideró negativo. También realizamos a los pacientes otros test de validez con otros predictores de Vía Aérea Difícil como: el Mallampati, la distancia tiro-mentoniana, la apertura de boca y el grosor del cuello y los comparamos con él anterior.
Resultados: los valores de sensibilidad, especificidad, valor predictivo posistivo y valor predictivo negativo del test realizado con la Laringoscopia Indirecta al conjunto de los 300 pacientes fué respectivamente del 0,6888, 0,968, 0,7948 y 0,9463. La exactitud del test fue del 92%. Las cifras de los otros tests fueron inferiores a las precedentes.
Conclusión: La Laringoscopia Indirecta con el Laringoscopio Rígido logró mejores valores que los otros predictores estudiados.
Palabras clave: Predictor; Exploración vía aérea; Laringoscopia/métodos; Laringoscopia indirecta; Laringoscopio rígido; Laringoscopia directa; Vía aérea difícil.

Making a patient an indirect laryngoscopy with the laryngoscope rigid.
Indirect laryngoscopy evaluation of the diagnostic method Laryngoscope rigid as predictor of difficulty viewing the airway in patients undergoing surgery under general anesthesia.
Indirect laryngoscopy assessment as a predictor of difficulty viewing the airway.
Summary
Objectives: To assess the Laryngoscope Indirect Laryngoscopy Rigid Sopro-Comeg 70, as a diagnostic predictor of vision impairment airway in patients undergoing surgery under general anesthesia and endotracheal intubation.
Patients and Methods: A validity study of a diagnostic test, which consists in making an Indirect Laryngoscopy with Rigid Laryngoscope in the immediate preoperative 300 patients undergoing surgery was performed. According to the vision obtained they were classified into four grades, grades 3) visibility of only the epiglottis and 4) no visibility of any glottal structure, were considered as predictors of difficulty viewing the airway. After we conducted under General Anesthesia patients Direct Laryngoscopy with the Laryngoscope Macintosh. It was valued as positive Cormack-Lehane find a III-IV of view of the larynx, if Cormack Lehane I-II test was considered negative. Patients also perform other tests of validity with other predictors of a difficult airway as:
Results: Sensitivity, specificity, and predictive value posistivo negative predictive value of the test performed with indirect laryngoscopy to all 300 patients was respectively 0.6888, 0.968, 0.7948 and 0.9463. The accuracy of the test was 92%. The figures for the other tests were lower than the preceding.
Conclusion: Indirect Laryngoscopy with the Laryngoscope Rigid achieved better values than other predictors studied.
Keywords: Predictor; Exploration air; Laryngoscopy / methods; Indirect laryngoscopy; Rigid laryngoscope; Direct laryngoscopy; Difficult airway.
Introducción.-
Los problemas de la vía aérea difícil (VAD) cuya definición incluye: la dificultad de visión de la laringe, la dificultad de intubación y la dificultad de ventilación con mascarilla facial, conllevan alta morbilidad-mortalidad, por lo que es importante identificar a estos pacientes, pero las pruebas para predecirla en un paciente que no ha sido sometido previamente a una intervención bajo Anestesia General (AG), tienen una gran variabilidad inter-observador, un bajo valor predictivo y una baja sensibilidad, aunque con una mejor especificidad 1,2,3, lo más efectivo es la combinación de varias pruebas de predicción de VAD2,3, esto permite preverla con un mínimo de falsos positivos y de falsos negativos .
No obstante, opinamos que lo idóneo sería tener una visión previa de la Vía Aérea Superior (VAS) antes de proceder a realizar una AG con intubación orotraqueal (IOT), sobre todo en los pacientes en que se sospechase una VAD, bien porque lo indicasen las pruebas ya conocidas de VAD o porque se supiese por una anestesia anterior.
El Laringoscopio Rígido de Rudolf 70º que permite realizar una Laringoscopia Indirecta (LI) habitualmente sin anestesia tópica ni sedación4,5,6,7, creemos es un instrumento adecuado para poder conseguir la visión de la VAS antes de una intervención quirúrgica que precise AG con IOT.
El objetivo principal de este estudio es realizar un test de validez de la LI con el Laringoscopio Rígido como método pronóstico de visión de la VAS, en pacientes sometidos a AG bajo cualquier tipo de cirugía, y compararlo en los mismos pacientes con otros tests ya conocidos predictores de VAD, como: el test de Mallampati, la distancia tiro-mentoniana (DTM), la apertura de la boca y el grosor del cuello.
Material y métodos.-
Después de haber sido aprobado por el Comité de Ética de nuestro hospital y de obtener el consentimiento informado por escrito, se llevó a cabo un estudio observacional prospectivo durante doce meses consecutivos, para investigar la validez de un test diagnóstico a 300 pacientes mayores de 18 años, ASA I-III, sometidos a intervenciones quirúrgicas programadas bajo AG. Los criterios de exclusión fueron: pacientes con imposibilidad para sentarse, con enfermedades como espondiloartritis anquilopoyética o infecciones como hepatitis, VIH o TBC, que hubieran sido sometidos a cirugía reciente de cuello o que requiriesen cirugía de urgencia u obstétrica.
El protocolo de actuación fue el siguiente: el día programado para la intervención, en el área quirúrgica el anestesiólogo en presencia del paciente, revisaba la hoja clínica elaborada en la consulta de preanestesia, donde habitualmente se incluyen entre otros: la edad, el sexo, el peso, la talla, el IMC, el grado ASA y el tipo de intervención. Además se le han efectuado y están registradas, las siguientes pruebas de valoración de VAD: a) la escala de Mallampati (sin fonación), las clases III y IV se consideran predictoras de VAD, b) la DTM (normal ≥ de 6,5 cm), c) la apertura de la boca (normal > 3,5 cm), d) la circunferencia del cuello (>43 cm indica dificultad de intubación), si alguna de estas pruebas no se había realizado o no se indicaban los valores en cm, se hicieron en ese momento y se incluyeron en la hoja de protocolo del estudio.
Después el paciente se pasaba en la camilla a la sala adjunta al quirófano, donde iba a ser intervenido, ahí se encontraba en una torre, además, de el Laringoscopio Rígido Sopro-Comeg 70º 8,5 mm (Alemania)® 162 081 685, de 190 mm de longitud (1) dotado de: una cámara (2), el cable de luz fría de 4,8 mm y 180 cm de longitud (3) con adaptadores a óptica y fuente (4). Figura 1,
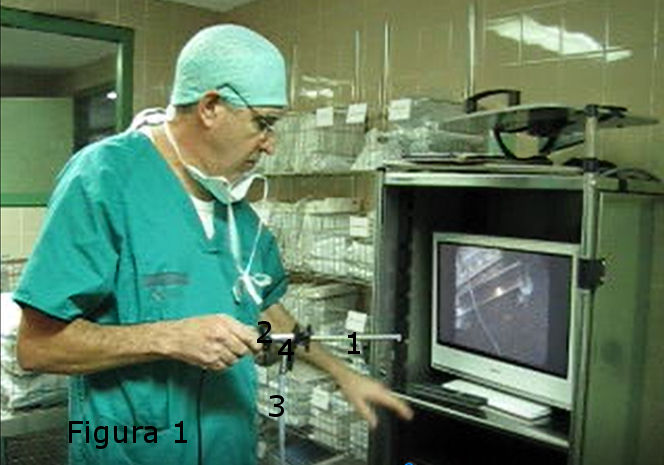
Figura 1.- Torre con instrumentos para practicarr la Laringoscopia Indirecta: Laringoscopio Rígido (1),cámara (2), cable de luz fría (3), adaptador a fuente (4). Figure 1.- Tower with instruments to practice Indirect Laryngoscopy: Rigid Laryngoscope (1), camera (2), cold light cable (3), adapter to source (4).
la fuente de luz halógena de 250 W (5), la cámara digital de alta resolución (6), el monitor (7) y el grabador DVD (8). Figura 2.
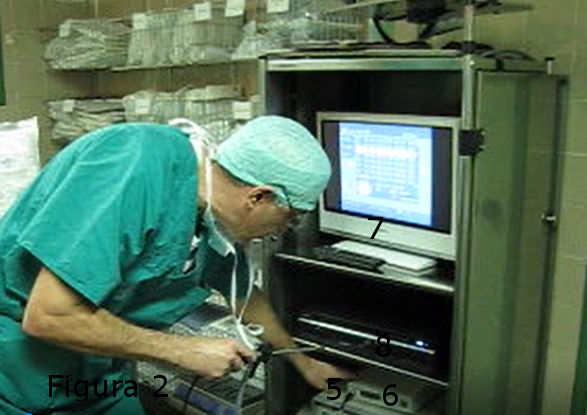
Figura 2.- Torre con instrumentos para practicarr la Laringoscopia Indirecta: fuente de luz halógena (5),cámara digital (6), monitor (7), grabadora (8). Figure 2.- Tower with instruments to practice Indirect Laryngoscopy: halogen light source (5), digital camera (6), monitor (7), recorder (8).
Tras preparar el equipo se sentó al paciente en una silla, de espaldas a la pantalla del monitor con la cabeza en extensión y se procedió a realizarle la LI 5,6,7. La valoración de la visión obtenida de la VAS se intenta realizar sin que se produzcan movimientos de náuseas, deglución o tos del paciente, para aproximarnos a las mismas circunstancias de inmovilidad de las estructuras que se dan en el momento de realizar la Laringoscopia Directa (LD), con el enfermo anestesiado.
Se anotan las características de la exploración que se clasifican en cuatro grados8: 1) visibilidad de las cuerdas vocales y demás estructuras glóticas, 2) visibilidad de la comisura posterior y la epiglotis, 3) visibilidad de sólo la epiglotis; 4) No hay visibilidad de ninguna estructura glótica. Se anotó el tiempo empleado en realizar la prueba, si hubo que repetirla y si se precisó anestesia tópica. Se considera prueba positiva (predictora de VAD) los grados 3 y 4. En caso de duda se procedía a repasar la grabación obtenida y se valoraba la exploración. Además se registraba el hallazgo de anomalías como tumoraciones en la VAS o cualquier otra que fuese sólo visible con la LI. No obstante si las anomalías contraindicaban la intubación con LD, se recomendaba intubación con fibroscopio y estos pacientes eran excluidos del estudio (figura 3).
Si el paciente presentaba náuseas, que impedían la visión de la VAS, se intentaba la LI una segunda vez y si no se podía realizar, se procedía a administrarle dos pulverizaciones con spray de lidocaína, se esperaban 5 minutos y se volvía a intentar. Se repetía la operación hasta un máximo de tres veces, pero si el paciente seguía con náuseas o tos que hacían intolerable la prueba, se abandonaba el procedimiento y se anotaba como fracaso.
A continuación el paciente pasó al quirófano, allí todos ellos fueron premedicados con 0,05 mg de fentanilo. Antes de la inducción anestésica el paciente respiraba O2 al 100 % durante unos 3 minutos a través de la mascarilla facial, a continuación se administró propofol 2 mg/kg y después de comprobar la ausencia de imposibilidad de ventilación con la mascarilla facial, se administraba el relajante muscular: succinilcolina (1mg/kg), se proseguía la ventilación y una vez comprobada la relajación, un anestesiólogo (con más de cinco años de experiencia y distinto al que había realizado la LI, por lo que desconocía la valoración de ésta, aunque si conocía todas las demás pruebas de predicción de VAD) procedió (sin realizar maniobra de presión cricotiroidea) a evaluar la LD, usando el Laringoscopio de Macintosh del tamaño adecuado. La visión de la LD obtenida se clasificó según la graduación de Cormak- Lehane (C-L) en: grado I: apertura laríngea totalmente expuesta y abierta, grado II: se ve la porción posterior de la apertura laríngea, grado III: exposición sólo de epiglotis, grado IV: sólo se ve el paladar blando. Los grados I y II se consideraron de facilidad de visión de la VAS y los grados III y IV de dificultad de visión de la VAS, esta clasificación se consideró como gold estándar, ya que para evaluar la sensibilidad, especificidad y valores predictivos de la prueba de la LI o de los otros tests diagnósticos de VAD, se necesita enfrentarlos a un patrón o “gold estándar” que nos da el diagnóstico de certeza.
La razón de realizar la LI con el Laringoscopio Rígido en la sala adjunta al quirófano y no en la consulta de preanestesia, fue debido a que los pacientes que son examinados en dicha consulta a veces tardan meses en ser intervenidos, además se desconoce la fecha de la intervención y qué anestesiólogo va a realizar la anestesia. Todo esto es incompatible con la elaboración del estudio, pues en él participaron 5 anestesiólogos que han de estar coordinados.
Después de conseguir todos los datos, se obtuvieron 4 posibles resultados, quedando encuadrados los pacientes en una de las 4 casillas de una tabla de 2×2, cuyas variables dicotómicas (con valores C-L: III-IV, C-L: I-II con LD) eran: previsible dificultad visión grados 3-4 y no previsible dificultad visión grados 1-2 con LI.
- a) pacientes que obtienen: grados 3-4 con LI y C-L: III-IV con LD, test verdadero positivo (VP).
- b) pacientes que obtienen: grados 1-2 con LI y C-L: III-IV con LD; test falso negativo (FN).
- c) pacientes que obtienen: grados 3-4 con LI y C-L: I-II con LD; test falso positivo (FP).
- d) pacientes que obtienen: grados 1-2 con LI y C-L: I-II con LD, test verdadero negativo (VN).
Con todos estos datos se calcularon: la sensibilidad que sería la probabilidad de clasificar correctamente a un paciente al que después de realizarle la LI y de obtener un grado 3-4, presente un C-L: III-IV, la especificidad que sería la probabilidad de clasificar correctamente a un paciente al que después de realizarle la LI y obtener un grado 1-2, presente un C-L: I-II; el valor predictivo positivo (VPP) que sería la probabilidad de clasificar correctamente a un paciente que presente un C-L: III-IV y una LI grado 3-4, el valor predictivo negativo (VPN) sería la probabilidad de clasificar correctamente a un paciente que presente un C-L: I-II y una LI grado 1-2. Para la obtención de las anteriores magnitudes se procede así: Sensibilidad: VP/(VP+FN). Especificidad: VN/(FP+VN). Valor predictivo positivo (VPP): VP/(VP+FP). Valor predictivo negativo (VPN): VN/(FN+VN). También se estudian la prevalencia que es el porcentaje de pacientes que presentan dificultad de visión de la VAS, el valor global de la prueba o proporción de sujetos bien clasificados y la razón de probabilidad positiva que es el cociente; sensibilidad/1-especificidad, cuyo resultado nos va a indicar cuantas veces más probable es un resultado de dificultad de visión de VAS con LD (C-L:3-4) en un paciente en el que nos encontremos una dificultad de visión con LI (grados 3 y 4), que en un paciente en el que no la encontremos (grado 1 o 2).
Se realizó además un análisis de sensibilidad y especificidad y valores predicativos de otras técnicas clásicas (Mallampati, DTM, apertura bucal y circunferencia del cuello) respecto al “gold standard” (dificultad de visión de la vía aérea con la LD, C-L: 3-4).
Para el cálculo del tamaño muestral se consultaron dos estudios de referencia del diagnóstico de VAD incluidos en la bibliografía1,2.
Los resultados se expresan como media (DE), mediana (rango), frecuencia. La significación elegida a priori es del 5%. Para valorar la correlación entre variables se ha utilizado el test de Pearson (r) o la Rho de Spearman. Los datos se han analizado con el programa SPSS 15® para Microsoft Windows®.
Resultados.
Se incluyeron en el estudio 324 pacientes de los que se excluyeron 23 a los que no se les pudo realizar la LI por náuseas o tos (7 %) y uno porque presentaba un tumor de epiglotis (Figura 3) y se le realizó la intubación con nasofibroscopio.
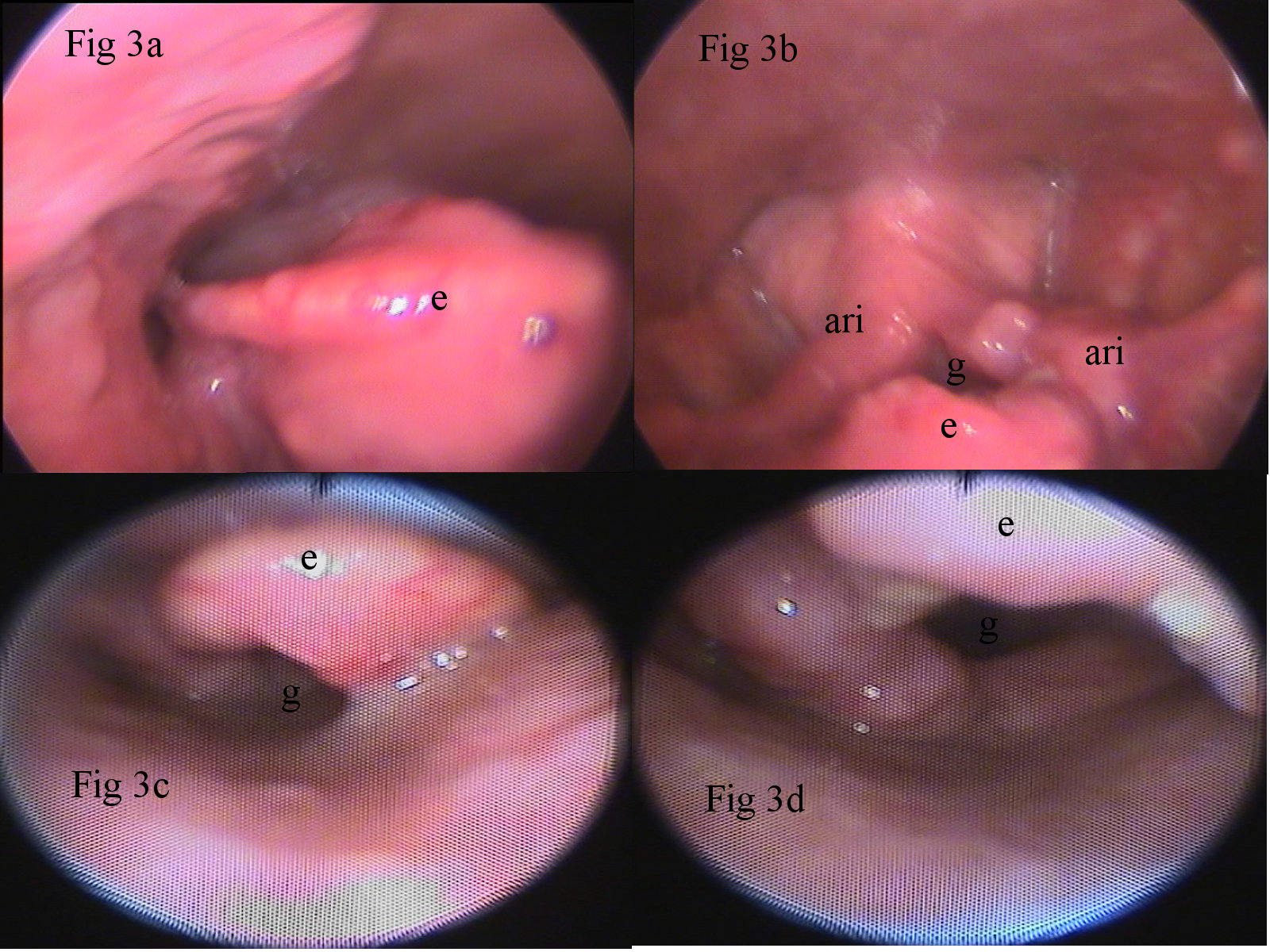
Figura 3: Paciente con tumoración epiglótica excluido del estudio. Las Imágenes 3a y 3b fueron realizadas en 2 diferentes momentos mediante Laringoscopia Indirecta con el Laringoscopio Rígido en el preoperatorio inmediato. Las figuras 3c y 3d fueron realizadas con el Nasofibroscopio durante la intubación con este instrumento. En todas: e) corresponde a la epiglotis con el tumor, ari) a los aritenoides y g) a la glotis. Figure 3: Patient with epiglottic tumor. Images 3a and 3b were performed at 2 different times by Indirect Laryngoscopy with the Rigid Laryngoscope, in the immediate preoperative period. Figures 3c and 3d were made with the Nasofibroscope during intubation with this instrument. In all: e) corresponds to the epiglottis with the tumor, ari) to the arytenoids and g) to the glottis.
La dificultad de visión de la laringe mediante la LI se encontró en 39 casos y mediante la LD en 45 pacientes, el 15 % de los casos (prevalencia).
En la tabla I se muestra la distribución de los casos en las 4 casillas de la tabla 2×2 y el análisis de especificidad, sensibilidad y los valores predictivos. Se encontraron 31 casos verdaderos positivos, 247 verdaderos negativos, 14 falsos negativos y 8 falsos positivos. La sensibilidad total de la prueba fue de 0,6888, la especificidad de 0,968, el valor predictivo positivo de 0,7948 y el valor predictivo negativo de 0,9463. El valor global de la prueba es del 92 %. Así pues, la probabilidad de encontrar una dificultad de visión de la VAS con la LD (C-L: III-IV) cuando encontramos un grado: 3-4 con la LI es del 69%, mientras que la probabilidad de encontrar una dificultad de visión de la VAS con la LD, cuando encontramos un grado 1-2 con la LI es del 3,2 %. El cociente entre estas dos últimas magnitudes es la razón de probabilidad positiva, que en este caso es del 22 % y que quiere decir que es casi 22 veces más probable un resultado de dificultad de visión de VAS con LD (C-L: III-IV) en un paciente en el que nos encontremos una dificultad de visión con LI (grados 3 y 4), que en un paciente en el que no la encontremos (grado 1 o 2). El test da el resultado correcto en el 92 % de los casos.
TABLA I
Relación entre diagnóstico previsible de dificultad de visión de la vía aérea con la LI: grados 3 y 4 o no previsible grados: 1 y 2 y hallazgo de dificultad de visión de la VAS con la LD: C-L III-IV o no dificultad de visión: C-L I-II. Los datos se muestran como número.
| Cormack L: III-IV | Cormack L: I-II |
Total |
|
Previsible DVA grado 3-4. |
31 (VP) |
8 (FP) |
39 |
No previsible DVA.grado 1-2 |
14 (FN) |
247 (VN) |
261 |
Total |
45 |
255 |
300 |
Test positivo CL: III-IV. Test negativo CL: I-II.
En la tabla II se encuentran los enfermos distribuidos según la especialidad quirúrgica.
TABLA II
| Especialidad quirúrgica | Frecuencia | Porcentaje | Porcentaje válido | Porcentaje acumulado | |
| Cirugía | 95 | 31,7 | 31,7 | 31,7 | |
| Otorrino | 67 | 22,3 | 22,3 | 54,0 | |
| Traumatología | 89 | 29,7 | 29,7 | 83,7 | |
| Ginecología | 17 | 5,7 | 5,7 | 89,3 | |
| Urología | 29 | 9,7 | 9,7 | 99,0 | |
| Oftalmología | 1 | ,3 | ,3 | 99,3 | |
| Vascular | 2 | ,7 | ,7 | 100,0 | |
| Total | 300 | 100,0 | 100,0 | ||
Se encontraron 97 pacientes con Mallampati 3-4, el 32,3 %. La DTM < 6,5 ocurrió en 36 pacientes, el 12 %. La apertura de la boca < de 3,5 cm sucedió en 16 pacientes el 5,3 %. El grosor del cuello >43 cm se produjo en 46 pacientes, el 15,3 %. Se localizaron 91 pacientes con un índice de masa corporal > 30, el 31 %.
La sensibilidad de la prueba de Mallampati fue del 0,5116, la especificidad de 0,7081, el VPP del 0,2268 y el VPN del 0,8965. En el caso de la prueba DTM encontramos una sensibilidad del 0,1627, una especificidad del 0,9494, el VPP fue del 0,35 y el VPN del 0,8714. La apertura de la boca mostraba una sensibilidad del 0,1162, una especificidad del 0,9610, un VPP de 0,3333 y un VPN de 0,8666. La prueba del grosor del cuello dio los siguientes resultados: sensibilidad 0,2093, especificidad 0,8210, VPP 0,1636 y el VPN 0,8274.
Se encuentra una correlación positiva y significativa entre el IMC y el grosor del cuello (r=0,529, p<0,01), es decir, a mayor IMC, mayor grosor del cuello. La correlación entre la LI y la LD fue de 0,605, p<0,01.Encontramos náuseas en el 40 % de los pacientes, pero esto no impidió la realización de la LI en la mayor parte de ellos; al 30 % de los pacientes hubo que repetirle la maniobra 2 o 3 veces y fue preciso utilizar anestesia tópica para poder realizar la prueba en el 10 % del total.
El tiempo medio en realizar la fue exploración de la VAS fue de 12,78 segundos (1,827) rango: 10-20 segundos.
No encontramos ningún grado 4 de LI, tampoco se encontró ningún paciente con CL = IV con la LD. En ningún paciente se produjo herida o contusión en la faringe, durante la realización de la LI.
Discusión.
Yamamoto et al8 publicaron un estudio para determinar si la LI con el Larinx Illuminator (una variedad del espejo laríngeo) podía identificar aquellos pacientes en los cuales la intubación era difícil. Obtuvieron una sensibilidad del 69,2%, una especificidad del 98,4 % y un VPP del 31 %. Incluyeron 3572 pacientes, pero al 15% de los pacientes no se les pudo realizar, ya que este instrumento tiene inconvenientes como: la dificultad de aprendizaje, la necesidad de apoyar el espejo en el paladar que es una zona muy reflexógena y una visión deficiente por su reducido tamaño. En nuestro estudio encontramos una sensibilidad y una especificidad similar pero se obtienen mejores resultados del VPP.
En otro artículo9 se hace referencia a la Laringoscopia Indirecta como predictor de intubación difícil encuentran respectivamente valores de sensibilidad del 62 %, especificidad del 98 % , VPP 79% y VPN 96 % . Como se puede observar el VPP es como en el nuestro superior a cualquier otro test.
La dificultad de visión de la laringe varía desde el 1,4 % en el estudio8 hasta el 12,2 %1, en el nuestro es del 15 %, aunque en el primer estudio a todos los pacientes se les realizaba presión cricotiroidea y esto mejoraría la visión de la VAS. En un metaanálisis10 que incluía 14.438 pacientes de 9 estudios, la dificultad de visión de la VAS variaba desde el 6 al 27 %.
La sensibilidad de la prueba de Mallampati en el estudio1 fue del 12 % y el VPP del 20 %, en el estudio2 del 61,5 % y 57,1 % y en el estudio8 del 67,9 % y del 2,2 %. La sensibilidad y el VPP de la DTM fueron respectivamente en el estudio1 del 31 % y del 35 %, en el estudio2 del 15,4 % y del 22,2 %. La apertura de la boca en el estudio2 mostraba una sensibilidad del 30,8 % y un VPP del 28,6 %. La prueba del grosor del cuello (> 43) en un estudio11 que incluía 70 obesos mórbidos y 61 pacientes no obesos, obtuvo una sensibilidad del 92 % y un VPP del 37 % para la dificultad de intubación.
En nuestro estudio la sensibilidad (51,16 %) de la prueba de Mallampati, obtuvo un resultado inferior a los anteriores, el VPP (22,68 %) de este test fue similar al estudio1 y varió con respecto a los anteriores. En el caso de la prueba DTM la sensibilidad (16,27%) fue similar al estudio2 e inferior a los otros dos, el VPP (35 %) fue similar al estudio1 y superior a los otros dos. La apertura de la boca mostraba en nuestro estudio una sensibilidad (11,62%) inferior al estudio2 y el VPP (33,33%) era similar. La prueba del grosor del cuello mostraba en nuestro estudio una sensibilidad (20,93%) y un VPP (16,36 %) inferior al estudio11.
Una ventaja de este método es que nos permite añadir una imagen12 en caso de necesidad de un informe para el anestesiólogo que realice la AG el día de la intervención.
En algunos casos, se pueden realizar exámenes complementarios como una resonancia magnética o una tomografía axial 13, 14 objetivando el volumen de la lengua, de la epiglotis y del lugar de la glotis, pero tampoco son determinantes para el diagnóstico de la VAD, otros exámenes como la medición del tejido blando paratraqueal por ultrasonidos necesitan más estudios y son aplicables sobre todo en obesos. Creemos que la LI es más idónea que todas las anteriores y más fácil de realizar
Los inconvenientes en relación con las demás pruebas de valoración son: la necesidad de la valoración de la VAS con el paciente sin movimientos de deglución o tos que a veces es difícil de conseguir, además hemos comprobado que en los pacientes ancianos a veces observamos epiglotis flácidas que impiden la visión de la glotis durante la LI y después durante la LD la epiglotis es fácil de elevar con laringoscopio de Macintosh, también en los pacientes con la DTM acortada o con retrognatia es posible visualizar parcialmente la glotis con la LI, circunstancia que después no se confirma durante la LD. No obstante existe un estudio15 que muestra que en adultos con la distancia tiromentoniana < 5 cm, se facilita la visión de la glotis con la pala del nº 2 del laringoscopio de Macintosh, cuando lo normal en un adulto es utilizar al menos el nº 3. En nuestro estudio no se ha realizado en ningún caso el cambio de pala y se ha utilizado el tamaño adecuado de pala para cada paciente, habitualmente el nº 4.
La incidencia más frecuente que se produce en los pacientes durante esta exploración es la náusea al introducir el laringoscopio en la boca, entonces la epiglotis asciende y esto dificulta la visión de la glotis. Una forma de minimizarlas es decirle al paciente que espire en el momento en que vemos que se producen y aprovechar ese instante para visualizar la epiglotis y la glotis.
Además sabemos que la visión de la glotis no se corresponde a veces con la facilidad o dificultad de intubación, pueden existir causas como falta de piezas dentales que ante una buena visión de la glotis dificulten la intubación16.
Bibliografia.-
1.-Huh J, Shin HY, Kim SH, Yoon TK, Kim DK. Diagnostic predictor of difficult laryngoscopy: the hyomental distance ratio. Anesth Analg. 2009; Feb 108 (2):544-8.
2.-Nkihu A, Dorothy J, Olusola T, Cristopher O. Modified Mallampati test, thyromental distance and inter-incisor gap are the best predictors of difficult laryngoscopy in West Africans. Canadian Journal of Anesthesia. 2005; 52:291-296.
3.-Rosenstock C, Gillesberg I, Gatke MR, Levin D, Kristensen MS, Rasmussen LS, Inter-observer agreement of tests used for prediction of difficult laryngoscopy/tracheal intubation. Acta Anaesthesiol Scan 2005 Sep; 49 (8): 1057-62.
4.-Sánchez Morillo J, Solaz Roldán C, Mompó Romero L, Soliveres Ripoll J. Utilización de la laringoscopia indirecta con laringoscopio rígido en la preanestesia de 2 pacientes con Mallampati 4 para estudiar la vía aérea y decidir la técnica de intubación. Rev Esp Anestesiol Reanim. 2009; 56: 126-7.
5.- Sánchez Morillo J, Solaz Roldán C, Richard Aznar, Mompó Romero L, Barber Ballester G, Santamaría Vázquez. J.Utilización del laringoscopio rígido y el nasofibroscopio flexible en la valoración de la vía aérea difícil: descripción de 3 casos. Rev Esp Anestesiol Reanim. 2010; 57: 91-4.
6.-Remacle M, Lawson G, Giovanni A. Exploration du larynx. En Choppin D. Encycl Méd Chir. Oto-rhino-laryngologie, París: Elsevier Masson SAS. 2005; 20-635-A.
7.- Sánchez Morillo J, Estruch Pérez MJ, Hernández Cádiz MJ, Tamarit Conejeros JM, Gómez Diago L, Richard Aznar M. La laringoscopia indirecta mediante laringoscopio rígido de 70º como valor predictivo de la dificultad de visión de la laringe. Acta Otorrinolaringol Esp. 2012; 63(4):272-9.
8.-Yamamoto K, Tsubokawa,T, Shibata K, Ohmura S, Nitta S, Kobayashi T. Predicting difficult intubation with indirect laryngoscopy. Anesthesiology 1997; 86 (2): 316-21.
9.-Trujillo FM, Fernández JJ. , Moncaleano JA. Laringoscopia indirecta como predictor de entubación difícil. Rev Col Anest. 2004; 32 (2):105-114.
10.-Lee A, Fan LT, Gin T, Karmakar MK, Ngan Kee WD. A systematic review (meta-analysis) of the accuracy of the Mallampati tests to predict the difficult airway. Anesth Analg 2006; 102 (6): 1867-78.
11.-Gonzalez H, Minville V, Delanoue K, Mazerolles M, Concina D, Fourcade O. The importance of increased neck circumference to intubation difficulties in obese patients. Anesth Analg. 2008; 106 (4):1132-6.
12- https://www.mianestesia.es/descripcion-de-la-tecnica/
13.-George B, Trole C, Bunodièrem M, Eurin B. Liberté des voies aériennes en anesthésiologie- Masque laryngé et intubation trachéale. En Choppin D. Encycl Méd Chir. Anesthésie-Réanimation, París: Elsevier.1998 ; 36-190-A-10.
14.-Nagamine Y, Kurahashi K. The use of three-dimensional computed tomography images for anticipated difficult intubación airway evaluation of a patient with Treacher Collins syndrome. Anesth Analg. 2007; 105 (3):626-8.
15.-Tripathi M. Pandey M. Short thyromental distance: a predictor of difficult intubation or an indicator for small blade selection? Anesthesiology 2006; 104 (6): 1131-6.
16.-García Guiral M, García-Amigueti F, Ortells-Polo M.A, Muiños-Haro P, Gallego-González J, Carral-Olondris J.N. Relación entre el grado de laringoscopia y de dificultad de intubación. Rev Esp Anestesiol Reanim. 1997; 44: 93-7.
